图说解剖:“上睑下垂”的定位诊断
说到“上睑下垂”,你蕞先想到什么疾病?重症肌无力?动眼神经麻痹?Horner综合征?作为变幻莫测的“魔教”神经科,同病异象、异象同病早已是家常便饭,从肌肉到神经的定位,再到“midnights”的定性,条分缕析、抽丝剥茧的侦探精神似乎是每个神经科医生的必备锦囊。回到本文的主题,单纯的“上睑下垂”病因众多,加之头颅的精细解剖结构,实难记忆,本文主要从眼睑的神经、肌肉解剖出发,定位诊断,帮助临床鉴别。
眼睑解剖眼睑是由皮肤、睑板及结膜等组织构成的上下两片科活动的皱襞,其相对活动实现了眼的“瞬目”活动。关于眼睑的基本概念大家是否清晰?
眼睑基本概念
眼睑可分为上睑和下睑,两者游离缘称为睑缘,两者内外侧链接部分称为内外眦。上睑:上缘以眉为界,下缘以睑缘为界,外至外眦角,内至内眦角;下睑:上缘为下睑缘,下界常至下眶缘,内外界同上睑。
腱膜到睑板和眼轮匝肌的接合处形成重睑线,上睑通常遮盖角膜顶部1mm,下睑通常位于角膜和巩膜交界处。上下睑缘之间的区域成为睑裂,水平径约28mm,正常睑裂高度为9-12mm。
此外,不同年龄睁眼平视时睑缘与角膜缘的相对位置也有所不同,尤其是老年人上睑下垂可为生理性,在诊断考虑疾病时尤其需要慎重。
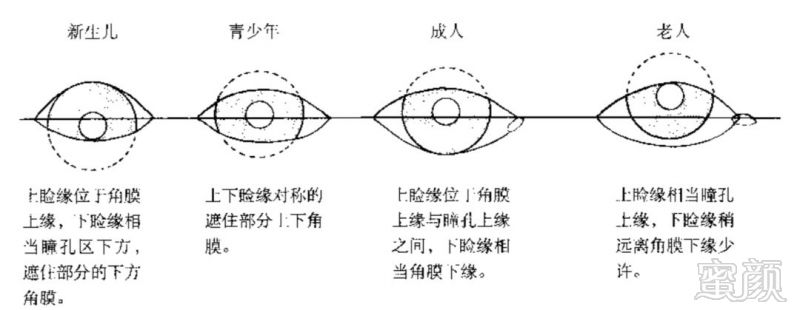
图1 睁眼平视时不同年龄人群睑裂与眼球的关系
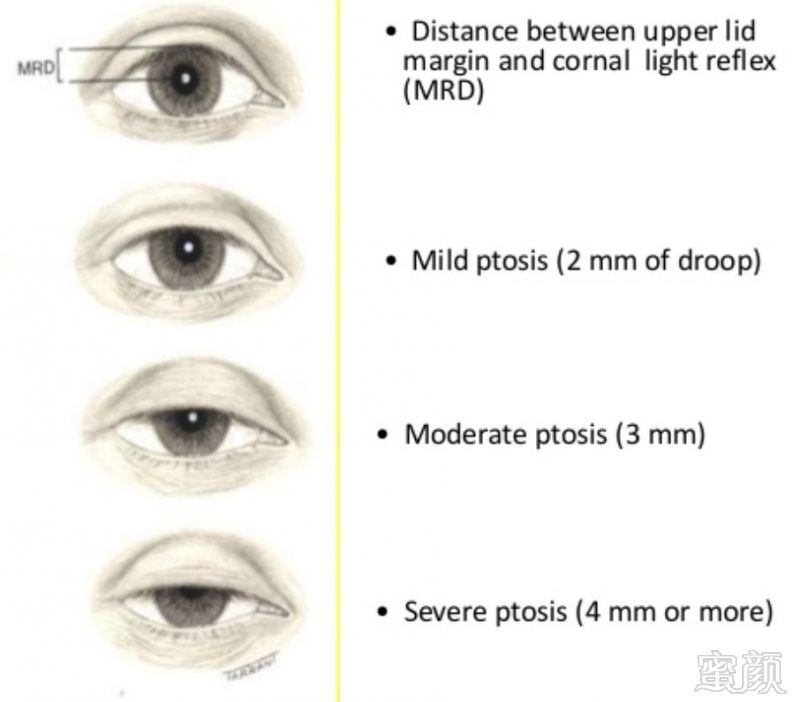
图2 眼睑下垂分级
边缘反射距离MRD:上睑边缘到对光反射的瞳孔中间的距离,正常为4-5mm。轻度< 2mm;中度2-3mm;重度≥4mm。
肌肉与神经
支配眼肌活动的肌肉主要包括伸肌和缩肌,伸肌主要指由面神经支配的眼轮匝肌(图3),缩肌主要包括由动眼神经支配的提上睑肌、交感神经支配的Müller氏肌,具体见表1。眼眶相关解剖结构见图4。
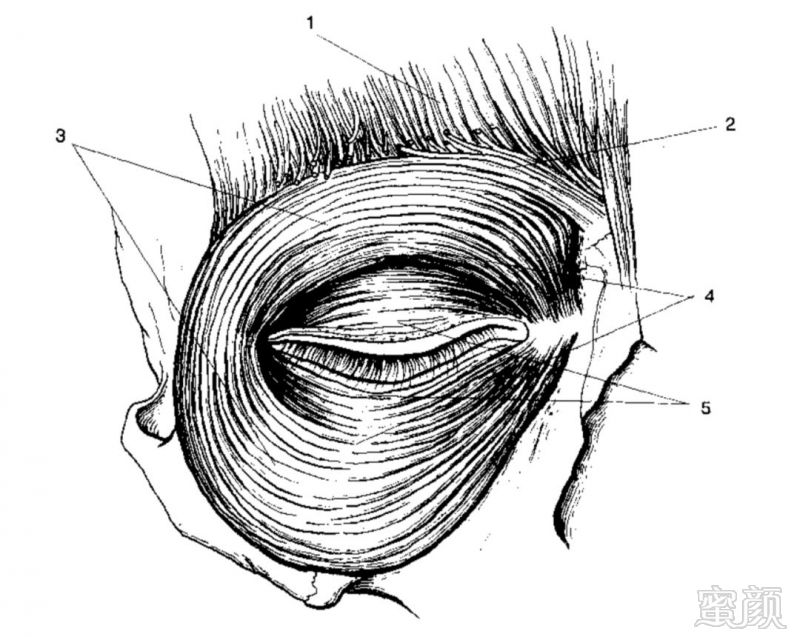
图3 眼轮匝肌(1=额肌;2=皱眉肌;3=眼轮匝肌眼眶部分;4=眼轮匝肌眶隔前部分;5=眼轮匝肌睑板前部分)
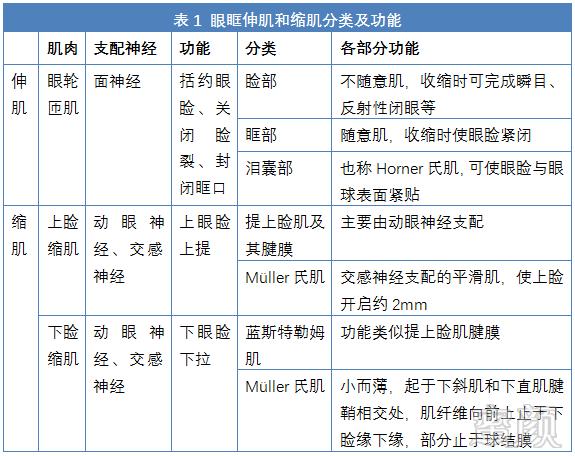
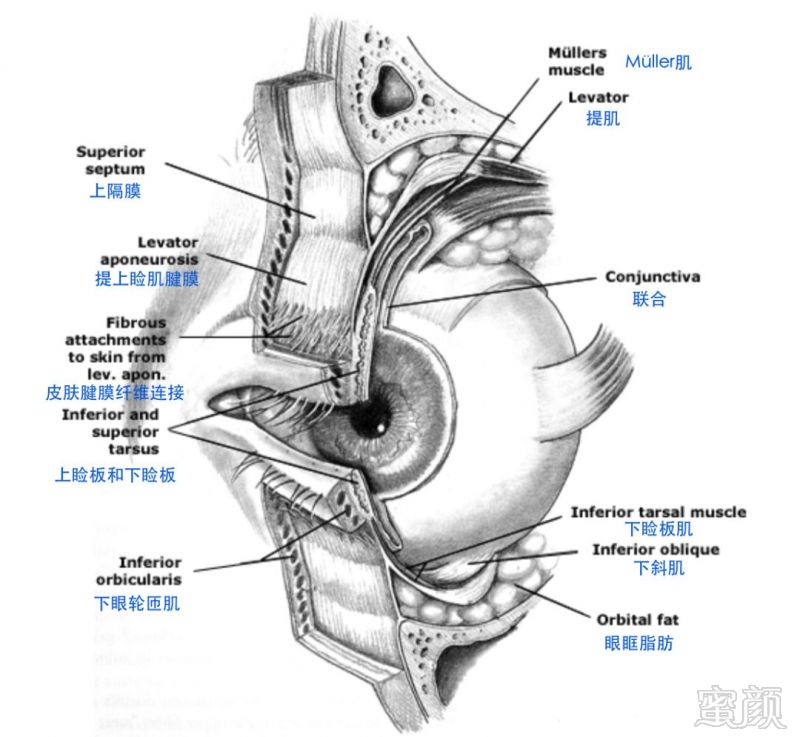
图4 眼眶解剖结构
眼的自主神经支配特点
上文讲到了支配眼睑活动的交感神经,在临床病例中,眼睑的疾病有时伴随瞳孔的异常、出汗等其他特征,进一步梳理眼的自主神经支配特点有助于帮助鉴别相关疾病。
眼的副交感神经支配肌肉包括瞳孔括约肌和睫状肌,刺激副交感神经可引起缩瞳、近调节。交感神经核区又称睫状脊髓中枢,位于第8颈髓至第2胸髓的灰质侧角内,发出的节前纤维上行至颈上神经节,交换神经元后发出节后神经纤维,伴颈内动脉上行至眼眶,支配瞳孔开大肌、上睑板肌、下睑板肌以及眼眶肌;此外,交感神经还支配同侧半面部的汗腺和血管。
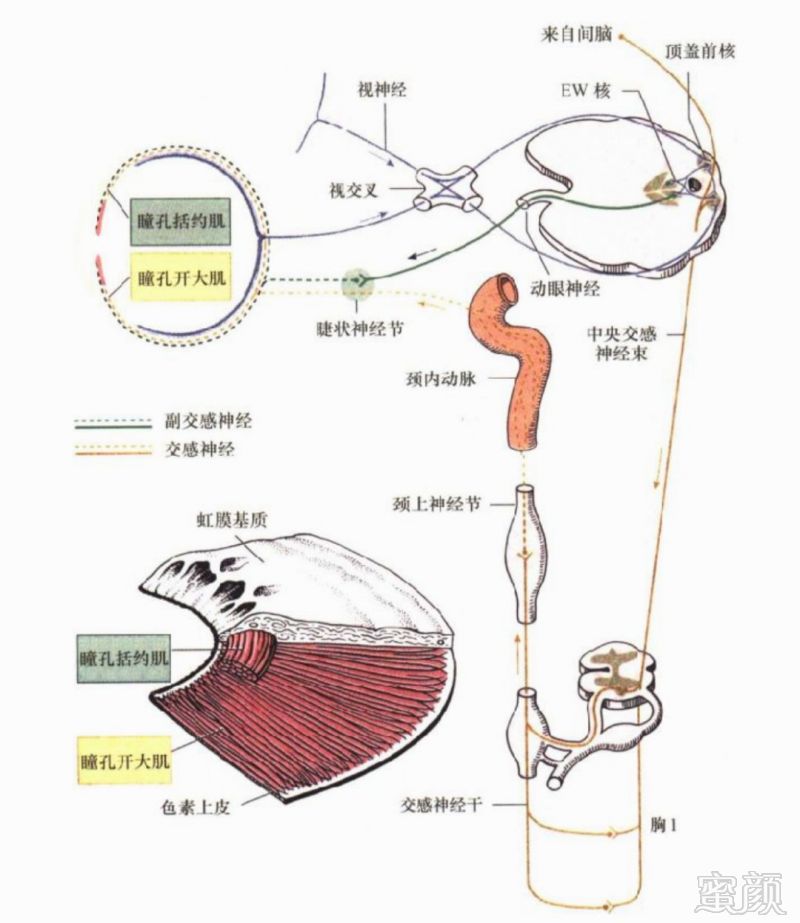
图5 眼的自主神经支配
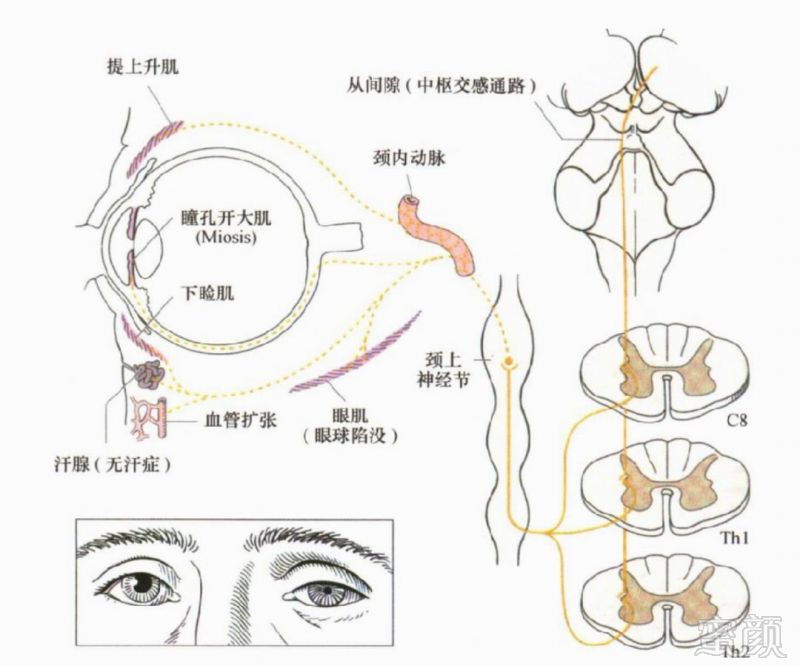
图6 眼交感神经支配和Horner综合征
当中枢性交感神经束、睫状脊髓中枢、颈上神经节和/或节后交感神经纤维至眼球的走行中受损时可致Horner综合征。临床表现为以下症状:眼裂变小(上睑板肌瘫)、瞳孔缩小(瞳孔开大肌瘫,继发性瞳孔括约肌占优势)和眼球凹陷(眼眶肌瘫)。如果睫状脊髓中枢和由此发出的传出性纤维受损,则还伴患侧半面部无汗和血管扩张。
检查和评估在评估上睑下垂这一症状时,首先需要明确其发病历史、生理性或是病理性等因素,可通过询问家属、查看老照片(身份证)等评估。
问诊内容
➤ 出生时是否存在?
➤ 急性还是缓慢进展?
➤ 眼睑下垂的程度在一天当中或疲劳时发生变化?
➤ 是否伴头痛或复视?
➤ 是否有眼科手术史、外伤(包括产伤史)或隐形眼镜佩戴史?
➤ 是否有上睑下垂的家族史?
特殊体征
➤ 上睑下垂患者可出现下巴抬高、眉毛抬高的表情来代偿眼睑下垂带来的影响。应嘱患者放松,在第壹眼位(平时)时观察眼睑的位置。
➤ 关注解剖标志,包括重睑线、睑裂、边缘反射距离(点光源照向患者在瞳孔中心产生光反射,反光点与上睑缘之间的距离)。在先天性上睑下垂患者中,双眼向下凝视时睑裂可能增大,而获得性疾病时减小。
➤ 单侧上睑下垂时,过度神经刺激时可引起对侧眼睑退缩(眼睑肌肉由脑干中线核发出的双侧神经支配)。若上睑下垂为双侧不对称,受累较小的眼睑可能表现为正常,此时可通过抬高明显下垂的眼睑进行检测,对侧眼睑下垂可证明双侧对称受累。
➤ 提上睑肌功能检测:用指尖轻压眉骨稳定眉毛,测量向下凝视到向上凝视时上睑缘移动范围。正常提上睑肌上提大于12mm。Horner综合征主要影响Müller氏肌活动引起上睑下垂,而提上睑肌不受影响;在部分获得性腱膜性上睑下垂疾病中,提上睑肌的功能也得以保留;而肌源性、先天性、神经肌肉接头病变患者提上睑肌功能减退。
➤ 注意关注瞳孔、眼外肌运动和眼位。眼轮匝肌麻痹常提示肌源性或神经肌肉接头病变。肌源性病变常引起不伴复视的双侧对称性眼肌麻痹。神经肌肉接头病如重症肌无力常伴疲劳试验阳性,波动性病程,Cogan眼睑抽动症阳性(向下凝视经快速扫视恢复至第壹眼位时出现一过性眼睑位置过度上移)。
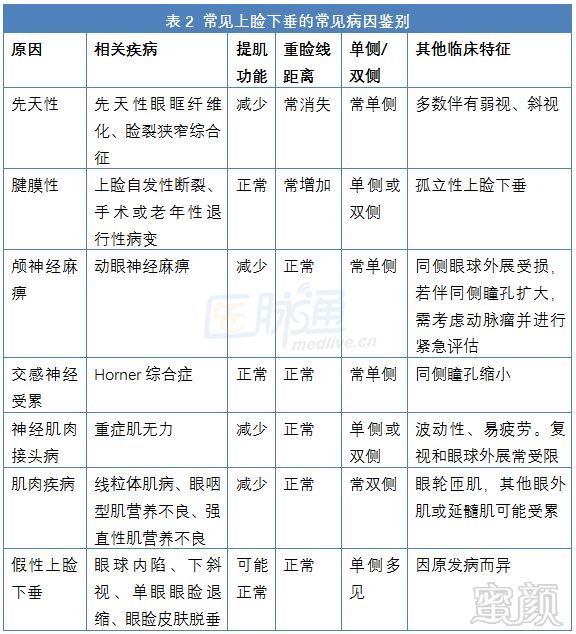
上睑下垂的常见病因鉴别上睑下垂的病因包括先天性、腱膜性、机械性、神经系统相关与假性眼睑下垂。先天性上睑下垂常伴有上睑提肌的缺失和减少,Müller氏肌保持完好,多为单侧受累,病程一般非进行性,约20%-30%的患者伴弱视和斜视,约5%伴上直肌受累(上直肌与提上睑肌同一胚胎来源),可有家族相关性。
腱膜性上睑下垂在成人获得性上睑下垂中蕞为常见,主要因提上睑肌腱膜(连接提上睑肌与睑板的肌腱)自发性断裂、手术或老年性退行性病变,可出现重睑线升高或缺失(重睑线对睑板或眼轮匝肌附着减弱)。
机械性因素包括炎症、感染、眼睑肿瘤等基本引起上睑负重增加引起。肌肉、神经肌肉接头、颅神经和脑干等病变均可引起上睑下垂。假性上睑下垂指眼睑与眼球相对位置不同而表现为下垂,病因可能与眼睑本身疾病无关。
上睑下垂治疗分为非手术和手术治疗。非手术方案包括药物治疗和嵌入眼镜的眼睑支撑物,重症肌无力患者对激素、溴吡斯的明治疗常有效;局部应用阿可乐定、奈甲唑林可能对Horner综合征有效。
手术治疗主要适用其他治疗无效、上睑下垂引起视野模糊、美容要求的患者,动眼神经麻痹、重症肌无力患者接受药物治疗后多可执行改善。主要手术方法包括Müller氏肌切除术、提上睑肌切除术或前移、额肌悬吊术,术后并发症主要为眼不能完全闭合、疤痕形成、眼睑位置不对称等。